Федеральные медорганизации, задумывавшиеся как центры компетенций самого высокого уровня, традиционно формировали обособленный, не зависящий от места проживания больного пациентопоток. Но жизнь скорректировала первоначальный замысел – по мере погружения передовых методов лечения в базовую программу ОМС «федералы» стали наращивать долю выручки, получаемой из общего страхового котла. По данным Аналитического центра Vademecum, в 2020 году участники ТОП100 федеральных медцентров суммарно заработали по ОМС 68 млрд рублей, или 35% от совокупных доходов. Администрировать этот эшелон системы здравоохранения Минздраву и ФФОМС с каждым годом все труднее: игнорировать интересы авторитетных отраслевых операторов невозможно, управлять маршрутизацией, концентрируя в федеральных клиниках случаи ВМП-II, никак не получается, а отвечать на растущие запросы и потребности, в общем‑то, нечем.
«Федералы», в большинстве своем обладающие статусом центров высоких медицинских технологий, всегда были ориентированы на бюджетное финансирование по статье «ВМП, не включенная в базовую программу ОМС» (ВМП-II). Этот канал и сегодня весьма значим для многих (в основном подведомственных Минздраву и ФМБА) федеральных медцентров. В 2020 году, по данным Аналитического центра Vademecum, совокупная доля ВМП-II в структуре доходов от лечебной деятельности 103 получающих госзадание клиник составила почти 40%, или 76,3 млрд рублей. Участники ТОП100 получили за выполнение ВМП-II 39% выручки.
Нынешняя конфигурация финансирования федеральных медорганизаций складывалась поэтапно, по мере порционного погружения передовых методов лечения в базовую программу ОМС. В 2014 году из перечня ВМП-II (то есть из-под федерального бюджетирования) впервые были выведены 459 методов, а затем этот трюк, ради тиражирования технологий в региональных клиниках, год от года повторялся. В этой череде «погружений» Минздрав РФ, как распорядитель целевого бюджета, всякий раз пытался сохранить общий стоимостный объем ВМП-II. С 2018 по 2021 год плановая субсидия на оказание ВМП-II постепенно (в среднем на 4% в год, то есть примерно на уровне инфляции) выросла с 94,5 млрд до 107,1 млрд рублей. Тем не менее «федералы», лишаясь «гарантированного» бюджетного финансирования, сохраняли операционную активность, но теперь уже опираясь на систему ОМС – участвуя в территориальных программах госгарантий и, что характерно для московских и петербургских клиник, используя модель межтерриториальных расчетов.
С 2019 года за счет ОМС начало, например, проводиться стентирование коронарных артерий при ишемической болезни сердца – одно из самых популярных профильных вмешательств. Впрочем, на совокупных доходах специализирующихся на ССЗ федеральных центров этот маневр особо не отразился. Например, НМИЦ кардиологии потерял в 2019 году 2,4 тысячи квот из перечня ВМП-II, зато нарастил объемы по ОМС на 500 млн рублей – почти столько же (568 млн рублей) центр получил на проведение стентирования из бюджета годом ранее, то есть до погружения.
В 2020 году в базовую программу госгарантий были погружены три вида дистанционной лучевой терапии для лечения онкозаболеваний, из-за чего РНЦ радиологии и хирургических технологий им. академика A.M. Гранова, РНЦ рентгенорадиологии, НМИЦ онкологии им. Н.Н. Петрова, НМИЦ радиологии, НМИЦ онкологии им. Н.Н. Блохина и ростовский НМИЦ онкологии, по подсчетам Vademecum, потеряли по 250–370 млн рублей федерального финансирования каждый.
Встречный тренд – расширение перечня ВМП-II – с потерями «федералов» впрямую, разумеется, не коррелирует. В 2019 году в бюджетную обойму попали такие виды медпомощи, как бариатрическая хирургия при диабете с ожирением (238,2 тысячи рублей за случай) и нейрореабилитация (442 тысячи рублей), а основными получателями профильных квот стали ФНКЦ ФМБА и НМИЦ эндокринологии. В 2020 году в перечне оказалась протонная терапия с ценником 2,4 млн рублей за квоту, но исключительно для НМИЦ радиологии и Центра радиологии ФМБА в Димитровграде. В 2021 году в ВМП-II появились сразу 11 новых видов медпомощи, суммарно профинансированных на 1,4 млрд рублей, наиболее дорогостоящие из добавленных позиций – хирургическое лечение хронической сердечной недостаточности у детей (9,7 млн рублей за случай), иммунотерапия острых лейкозов (4,4 млн рублей), нехимиотерапевтическое биологическое лечение острых лейкозов (1,3 млн рублей).
Дополнительным источником финансирования федеральных центров должен был стать госзаказ на клиническую апробацию новых методов лечения. В 2015–2018 годах на эти цели из бюджета было выделено 45 млрд рублей. Однако черпают из этого канала, судя по данным Минздрава, далеко не все «федералы». Последние три года активнее прочих протоколы клинической апробации публикуют НМИЦ акушерства, гинекологии и перинатологии им. академика В.И. Кулакова, НМИЦ им. В.А. Алмазова и НМИЦ онкологии им. Н.Н. Блохина. В 2020 году целевой транш – 628 млн рублей – вновь получил Кулаковский центр (притом что на ВМП-II учреждению было выделено всего 478 млн рублей), среди клинических наработок НМИЦ – хирургическое лечение миомы матки с помощью инновационного метода (65,6 млн рублей в год), оперативное родоразрешение (41,9 млн рублей), методы повышения эффективности программ ЭКО (12,1 млн рублей).
НМИЦ им. В.А. Алмазова испытывал в 2020 году такие методы лечения, как «персонифицированная настройка параметров бивентрикулярной стимуляции в устройствах сердечной ресинхронизирующей терапии у пациентов с хронической сердечной недостаточностью с целью повышения систолической функции миокарда и качества жизни», «хроническая стимуляция передней поясной извилины для лечения хронической нейропатической боли по сравнению с медикаментозной терапией» и другие передовые технологии, – за 188,7 млн рублей. К примеру, НМИЦ онкологии им. Н.Н. Блохина в 2020 году получил на апробацию только 38,6 млн рублей – на испытания 3D-принтера для восстановления тканей у пациентов с саркомами, стереотаксическую радиотерапию метастазов в печени и другие исследования.
Как бы там ни было, первый «пандемийный» год федеральные центры закрыли без прогнозируемого провала – совокупный доход участников нынешнего ТОП100 от меддеятельности составил 193,1 млрд рублей против 188,6 млрд в 2019 году. Правда, и тут стоит оговориться. Заметную часть прироста обеспечили новые активы ФМБА – Федеральный центр мозга и нейротехнологий и Федеральный научно-клинический центр медицинской радиологии и онкологии в Димитровграде, только на ВМП-II суммарно выручившие 2 млрд рублей.
С другой стороны, не было счастья, да случился COVID. В 2020 году общий объем полученных федеральными центрами субсидий «на иные цели» вырос вдвое. В эту статью Минздрав погрузил все транши на борьбу с пандемией – стимулирующие выплаты, перепрофилирование коечного фонда и так далее.
ГРИВЕННИК ЦЕЛКОВЫЙ БЕРЕЖЕТ
В бюджете системы ОМС на долю федеральных центров, по оценкам Vademecum, приходится не более 5%, и все же для самих клиник этот канал финансирования важен чрезвычайно. Как отчитывался ФФОМС, в 2020 году федеральные центры оказали ВМП, включенную в базовую программу, на 31,7 млрд рублей. Всего же участники ТОП100 получили по линии ОМС 68 млрд рублей, что составило 35% от их совокупных доходов. У каких-то клиник этот показатель оказался чуть выше, как в случае с клиниками ФМБА, за счет местоположения. В выручке крупнейших медцентров агентства доход от ОМС занимает в среднем порядка 50%, а такие учреждения, как КБ №8 в Калужской области, Сибирский федеральный научно-клинический центр в Томске, Пермский клинический центр, и вовсе зарабатывали исключительно на ОМС, успешно конкурируя с больницами регионального подчинения. НМИЦ, несмотря на свой «премиальный» статус, тоже весьма активны в «массовом», по сравнению с ВМП-II, сегменте – доля их доходов по линии ОМС может достигать 50%, но в среднем остается на общем уровне 35%.

Источник: Аналитический центр Vademecum
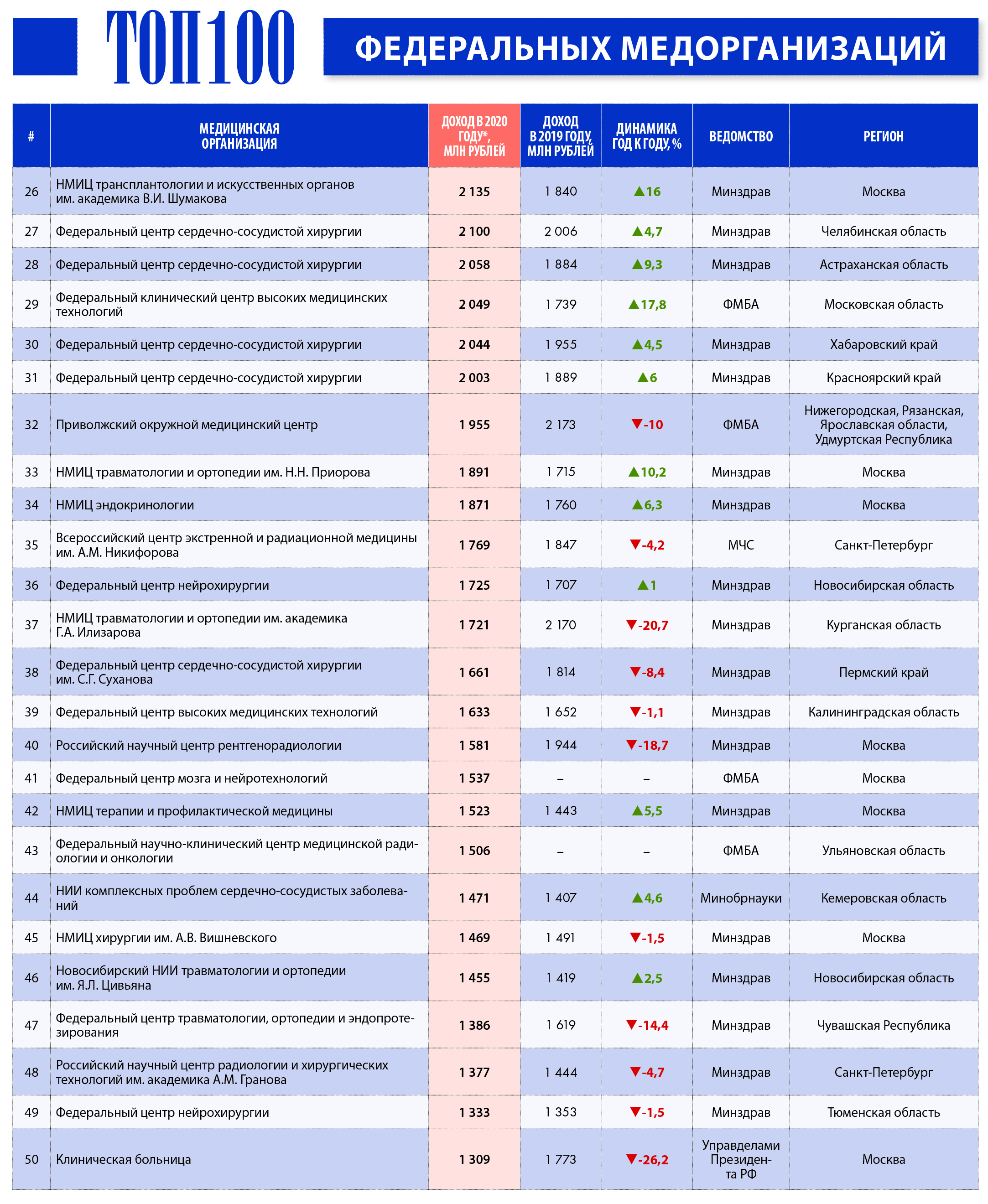
Источник: Аналитический центр Vademecum
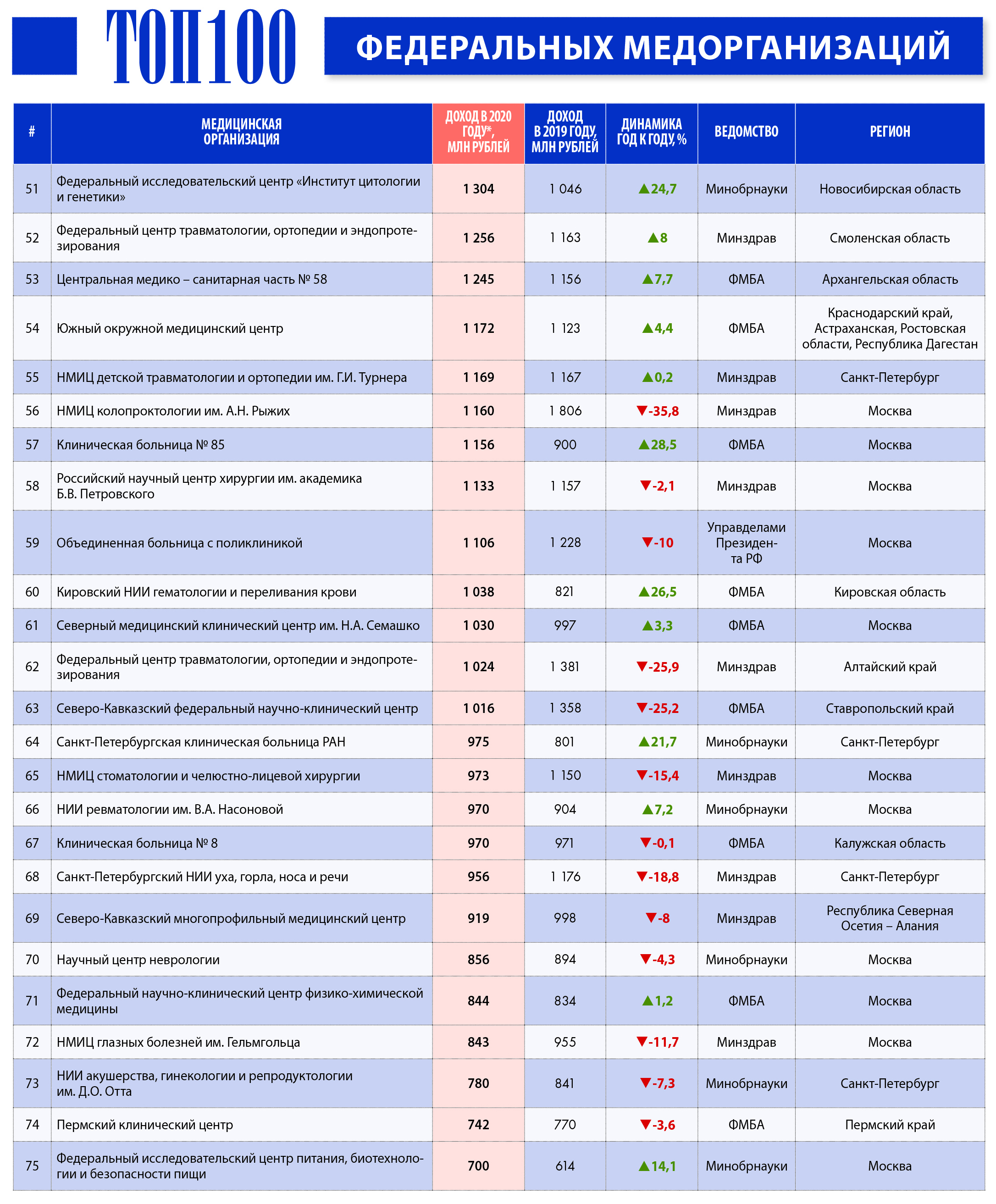
Источник: Аналитический центр Vademecum
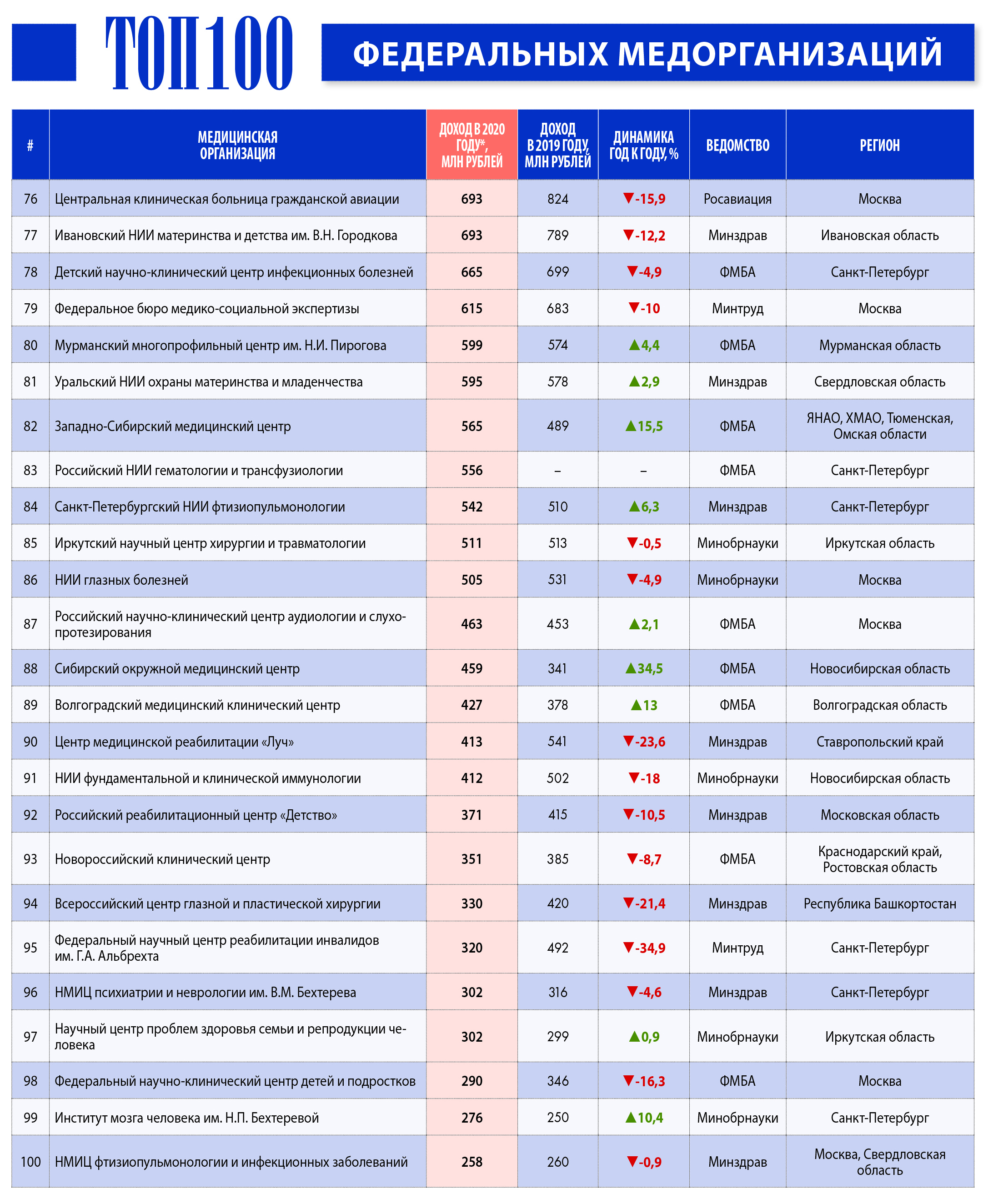
Источник: Аналитический центр Vademecum
Скачать рейтинг в pdf
Методология сбора данных и составления рейтинга «ТОП100 федеральных медорганизаций»
В России, по данным ФФОМС, действует более 300 федеральных клиник, но треть из них находится в ведении Минобороны и прочих силовых структур. Эти медцентры не получают финансирования от системы ОМС, дотируются напрямую из федбюджета и свою отчетность не раскрывают.
Оставшиеся 200 медучреждений управляются в основном Минздравом, ФМБА, Минобрнауки, РАН и Управлением делами Президента РФ. Из этой когорты клиник Аналитическим центром Vademecum были выделены 130 медцентров, постоянно получающих госзадание на оказание высокотехнологичной медпомощи, не включенной в базовую программу ОМС (ВМП-II), а, следовательно, обладающих исключительными компетенциями по своим профилям. Из выборки были исключены четыре медучреждения, подведомственные федеральным немедицинским университетам, чью выручку от меддеятельности невозможно корректно выделить из совокупных доходов.
Таким образом, были выделены крупнейшие федеральные центры и медвузы, проанализированы их доходы в 2019 и 2020 годах, отраженные в отчетности Федерального казначейства, и сводные данные об исполнении госзадания по ВМП, собираемые АЦ Vademecum.
Поскольку ключевой задачей федеральных медцентров является оказание медпомощи, при составлении ТОП100 учитывались доходы операторов от медицинской деятельности – выручка за оказание платных медуслуг, поступления из системы ОМС (включая ВМП-I) и доходы за выполнение госзадания по ВМП-II. На этом этапе из выборки были исключены организации, которые не полностью отчитались о своих доходах, а также медвузы, в балансе которых не удалось отделить платные медуслуги от образовательных.
Сведения об объемах госзаказа, полученного федеральными медцентрами в 2021 году, в открытых источниках отсутствуют. В Минздраве, где, по идее, должна аккумулироваться подобная информация, на тематический запрос Vademecum ответили предложением собрать данные на официальных сайтах региональных минздравов, депздравов и ТФОМС. Однако, во-первых, детальную раскладку по объемам медпомощи публикуют далеко не все ТФОМС, а региональные органы здравоохранения такие данные в принципе не раскрывают, во-вторых, эти структуры, в соответствии с обновленным 326-ФЗ, в распределении объемов госзадания по федеральным центрам не участвуют. В ФФОМС на соответствующее обращение Vademecum тоже не ответили.
Помимо пациентов, маршрутизированных по форме №057/у-04, в анализируемом периоде росло число больных, прибывающих в федеральные центры «самотеком». Да и сами «федералы» принялись всеми доступными методами – от классических выездных консультаций до «прямых эфиров» ведущих специалистов в соцсетях – продвигаться в регионах. Подобная активность не могла не пошатнуть и без того неуверенный баланс системы госгарантий, так что в итоге получение объемов или компенсации за лечение по ОМС стало для «федералов» насущной проблемой.
В публичное поле этот конфликт интересов впервые вылился в конце 2019 года: страховщики начали отказывать расположенным в Москве федеральным центрам в оплате, МГФОМС письменно уведомил руководителей клиник о том, что, раз они не могут отказать пациентам в медпомощи, можно выбрать «два варианта действий» – включить больного в «лист ожидания» или перенаправить его в другую медорганизацию по месту жительства. По мнению возглавлявшей тогда ФФОМС Натальи Стадченко, причиной междоусобицы стало то, что «федералам» в 2019 году выделили фактически такой же объем госзадания, что и в 2018-м, и все квоты были освоены за девять месяцев. Ситуацию пришлось разруливать тогдашнему министру здравоохранения Веронике Скворцовой, которая умудрилась договориться с Москвой о выделении федеральным центрам дополнительного финансирования в 2019 году за счет плановых объемов 2020-го.
Опрошенные Vademecum руководители федеральных центров в своем отношении к сверхобъемам и форсированию работы по ОМС условно разделились на два лагеря. Одни согласились, что выделенные объемы не адекватны мощностям клиник, но принимать пациентов сверх объема, а уж тем более судиться со страховщиками они не готовы. Другие, напротив, категорически заявили, что будут, по мере возможностей, принимать всех пациентов, но не «управлять госпитализацией» так, как это делают коллеги.
«Пациент приехал к нам сам, потому что отчаялся получить помощь в своем регионе, мы видим, что его ситуация действительно требует срочного решения. Если мы понимаем, что его отправка домой за направлением пагубно скажется на его состоянии, а мы, несмотря на очередь, можем госпитализировать его в ближайшее время и оказать необходимую помощь, мы это делаем, несмотря на перезаполненный стационар», – рассказал Vademecum на условиях анонимности директор одного из дислоцированных в столице федеральных центров.
В феврале 2020 года на тему сверхобъемов открыто, на заседании в Совете Федерации высказался гендиректор НМИЦ радиологии Андрей Каприн, призвавший Минздрав разобраться с нехваткой объемов медпомощи по ОМС и долгами за лечение иногородних пациентов. Возглавляемый им центр недополучил по итогам 2019 года 580 млн рублей. «Наверное, все-таки [надо] выплачивать [средства] центрам федеральным, так как мы берем пациентов непростых, как правило, мы не забираем больных, которым могут оказать помощь в регионах. Конечно, мы превышаем объем, мы не можем отказать в помощи человеку, который имеет право поступить в любое учреждение», – заявил тогда Каприн.
Ситуация явно требовала нестандартного решения. И такое вроде бы нашлось: замминистра здравоохранения РФ Наталья Хорова анонсировала создание обособленного сегмента финансирования в бюджете ФФОМС для федеральных центров.
Идею на одном из парламентских слушаний в мае 2020 года неожиданно поддержал спикер Госдумы Вячеслав Володин, обративший внимание министра здравоохранения Михаила Мурашко на «ненужную конкуренцию в городах и областях» – работа федеральных центров и университетских клиник финансируется на региональном уровне по ОМС во вторую очередь после локальных медучреждений.
«Понятно, что своя рубашка ближе к телу, но подчас ситуация получается такая, когда необходим сложный случай, трудный диагноз, то нужно федеральное учреждение», – отреагировал на критику Володина министр.
Впрочем, дофинансирования не случилось – принятые в декабре 2020-го поправки к 326-ФЗ «Об ОМС» предполагали только изъятие из региональных терпрограмм суммы, которая будет полагаться федцентрам и выделяться напрямую из ФФОМС. Объемы госзадания должен был распределять Минздрав. Ведомства вместе подсчитали, что на работу федцентров по линии ОМС в 2021 году потребуется 119,4 млрд рублей. Вот только за основу расчетов регуляторы взяли объемы специализированной и высокотехнологичной медпомощи, оказанной «федералами» в 2019 году, будто бы позабыв про кейс о дефиците финансирования, с которым пришлось вручную разбираться Веронике Скворцовой.
Впрочем, глава ФФОМС Елена Чернякова нашла справедливое объяснение такому подходу – мол, пандемийный 2020-й не показателен для статистики и прогнозирования.
«Включение федеральных медицинских организаций в систему ОМС означало передачу в ОМС оказываемых ими объемов медицинской помощи, однако не сопровождалось переводом соответствующих средств из федерального бюджета в бюджет ФОМС. На систему ОМС легли дополнительные расходные обязательства без дополнительного финансового обеспечения, поэтому прежний объем финансовых средств пришлось использовать для оплаты увеличившегося объема медицинской помощи», – так увидели ситуацию авторы аналитического доклада ЦНИИОИЗ «Оценка причин и последствий масштабных изменений в нормативно-правовом регулировании системы обязательного медицинского страхования в 2021 году».
Аналитики ЦНИИОИЗ признают: страдали и «федералы», для которых региональные тарифы оказывались недостаточными, и региональные медорганизации, не имевшие возможности нарастить мощности из-за работающих параллельно с ними федеральных центров.
Минздраву и ФФОМС, впрочем, не оставалось ничего другого, кроме как пытаться сдерживать активность федеральных центров в ОМС. Ради чего была разработана система коэффициентов для расчета тарифов ОМС – для спецмедпомощи и ВМП-I по разным нозологиям. Концепция этой финансовой модели, по словам руководителей клиник, такова: сделать наиболее распространенные виды медпомощи неинтересными для федцентров, а тарифы на сложные методы, наоборот, увеличить.
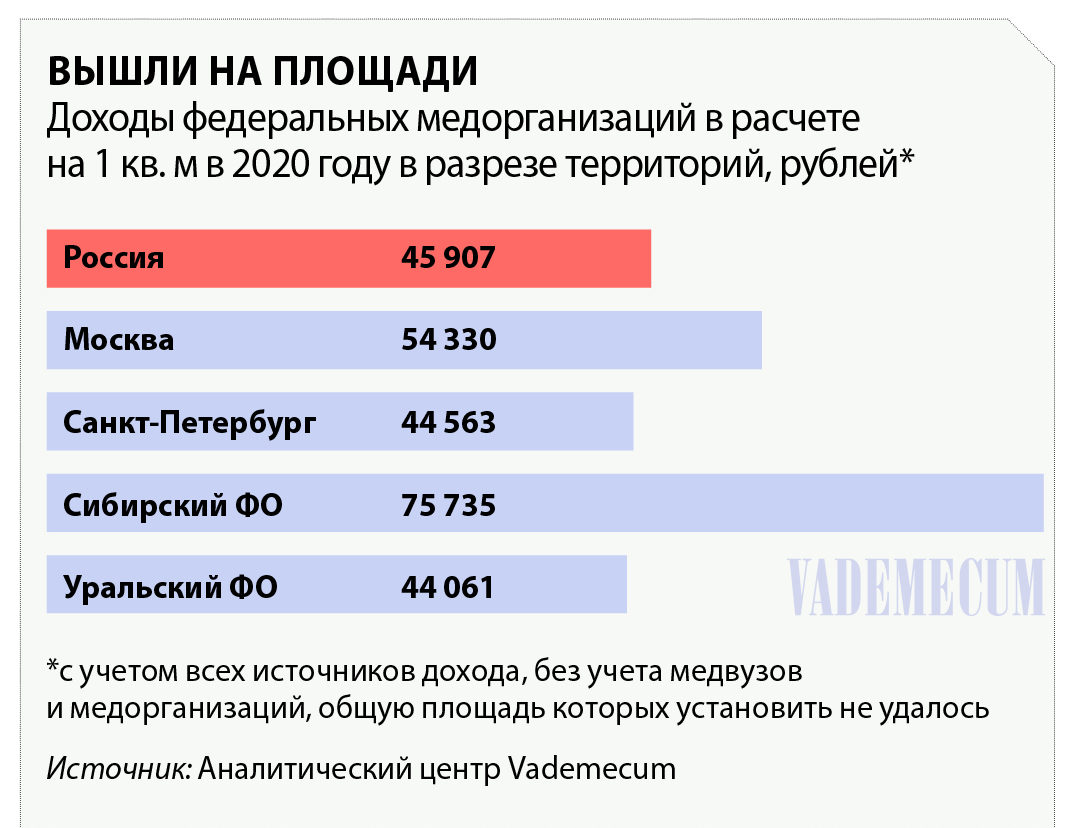
НА ГЕРБОВОЙ ЗА НЕИМЕНИЕМ ПРОСТОЙ
Параллельно родилась идея усовершенствовать маршрутизацию пациентов в федеральные центры. Авторы инициативы, воплощенной в приказе Минздрава РФ №1363 от 23 декабря 2020 года, декларировали повышение доступности ВМП и спецмедпомощи, вплоть до упразднения пресловутого направления 057/у-04. По описанному в документе порядку, чтобы попасть в федеральный центр, пациенту достаточно получить направление от своего лечащего врача, констатировавшего нетипичное течение болезни и невозможность получения помощи на месте, то есть в регионе проживания застрахованного. Окончательное решение о госпитализации в таком случае принимает врачебная комиссия федеральной клиники.
Однако порядка новый регламент не прибавил – в начале 2021 года, как сообщала пациентская организация «Ясное утро», больные без направлений начали получать отказы в госпитализации. А страховщики только за январь-февраль обнаружили 20-процентный рост количества жалоб на оказание медпомощи в федеральных медучреждениях, в том числе на взимание денег за «бесплатные», по мнению застрахованных, услуги.
Пытаясь разрешить коллизию, Минздрав распространил сообщение о том, что отсутствие формы 057/у «не может быть поводом для отказа в госпитализации». О том, что может таким поводом стать, в разъяснении ведомства не говорилось. Истолковать порядок пытались и руководители НМИЦ, и юристы, и эксперты того же ЦНИИОИЗ. Мнения высказывались противоречивые, но обобщив их, можно прийти лишь к одному выводу: для беспрепятственной госпитализации направление все-таки потребуется.
Получить его можно прямо в федцентре, пройдя обследование на платной основе. Главврач клиники МРНЦ им. А.Ф. Цыба Жанна Хайлова на I Всероссийском форуме «Актуальные вопросы медицинского права» 19 февраля объясняла, что без направления первичную медпомощь, которую «федералы», в теории, могут оказывать по ОМС, терфонды не оплатят.
Эффективность схемы, предполагающей самостоятельный сбор пациентом пакета медицинских документов, неочевидна – полного перечня справок и порядка их оформления попросту не существует. «Реализация права пациентов самостоятельно обратиться в федеральную медицинскую организацию при наличии результатов лабораторных, инструментальных и других методов исследований, подтверждающих установленный диагноз, и медицинских показаний для оказания специализированной медицинской помощи в рамках базовой программы ОМС может быть ограничена объемами медицинской помощи, выделяемыми ФОМС для федеральных медицинских организаций», – заключили в ЦНИИОИЗ.











ДО ОТРЕЧЕНЬЯ, А ЗАТЕМ
Первые результаты функционирования системы «одноканального» ОМС-финансирования федеральных центров стали проявляться к июню 2021 года. Зампредседателя ФФОМС Ольга Царева на онкофоруме «Белые ночи» заявила, что федцентры перевыполнили план оказания профильной помощи, потратив за первые пять месяцев 8,4 млрд рублей вместо значащихся в госзадании 8,3 млрд, а кроме того, предъявив к оплате счета, суммарно превышающие на 752 млн рублей аналогичный показатель за пять месяцев 2020 года.
«Несмотря на отдельные заявления, связанные с недоступностью медицинской помощи в федеральных клиниках, мы видим рост, в том числе по онкологии, объемов медицинской помощи. В отдельных субъектах рост объемов выполненной онкологической помощи уже выше, чем 200% относительно аналогичного периода», – зафиксировала Царева.
Обновленный порядок маршрутизации поток пациентов, стремящихся пройти лечение у «федералов», не остановил, а вот квоты у ключевых медцентров предсказуемо закончились.
Директор НМИЦ онкологии им. Н.Н. Петрова Алексей Беляев, например, признавался, что объемы медпомощи, выделенные возглавляемому им учреждению на химиотерапию, в 2021 году сократились фактически вдвое: «Так получилось, мы теперь находимся под федеральным фондом в части оказания специализированной помощи, и объемы нам дали по 2019 году. Поэтому мы еще чаще стали отказывать пациентам в дорогостоящей химиотерапии, направляем их в регион».
На том же форуме «Белые ночи», проходившем в связи с пандемией онлайн, Алексей Беляев обратился к закончившей свое выступление Царевой по видеосвязи, но с прямым вопросом: будет ли его центру выплачена «компенсация расходов по выставленным счетам за первое полугодие». Ольга Царева без заминок ответила: сначала должна быть проведена экспертиза выставленных счетов, а затем, после совместной работы с центрами, будет и «компенсация расходов». «Самое главное, что вы помните, что было потрачено», – поблагодарил чиновника ФФОМС Беляев.
Нехватку объемов госзадания по ОМС Vademecum подтвердили сотрудники крупнейших онкоцентров – НМИЦ радиологии, НМИЦ онкологии им. Н.Н. Блохина и других. Где-то плановые объемы финансирования лекарственной противоопухолевой и лучевой терапии закончились уже в мае-июне, где-то – были исчерпаны к сентябрю. Одним федцентрам удалось выбить допфинансирование, другие опасаются, что до конца года денег им в любом случае не хватит. Так или иначе, ФФОМС в июле 2021 года выделил из своих остатков за 2020 год 25 млрд рублей сверх запланированных 119,4 млрд рублей.
«Мы запасаемся терпением, надеемся, что у ФФОМС все получится. Со своей стороны, мы прилагаем к этому большие усилия. Да, сейчас есть некоторая задержка с оплатой медпомощи в определенном объеме, но мы все понимаем – ситуация непростая, а пациент не может ждать», – транслирует спокойствие директор НМИЦ эндокринологии Наталья Мокрышева.
В то же время в НМИЦ им. академика Е.Н. Мешалкина Vademecum сообщили, что дефицита финансирования не ощущают, более того, там уверены, что федеральным медорганизациям впервые за последние несколько лет удастся избежать проблем с межтерриториальными расчетами, поскольку в базовой программе ОМС для клиник федерального подчинения эта опция теперь отсутствует. «В связи с новым порядком маршрутизации, мы планируем значительно нарастить объемы меддеятельности. В наибольшем выигрыше у нас оказались такие направления, как «онкология» и «медицинская реабилитация». В этом году мы планируем увеличить число случаев лечения по поводу онкопатологии, в сравнении с 2020 годом, с 2,4 тысячи до 3,5 тысячи. Объемы помощи по реабилитации, особенно актуальной в пандемию, планируем нарастить до 3 тысяч случаев лечения в год», – говорит заместитель директора НМИЦ по экономике и развитию Артем Пухальский, подчеркивая, что все зависит от готовности руководителей медцентров к новым правилам работы. ФФОМС с Минздравом РФ оперативно подготовили все необходимое для мягкого перехода, добавил он. Похожую уверенность в завтрашнем дне демонстрируют и в московском НМИЦ ЛРЦ – директор центра Игорь Никитин сообщил, что его медорганизация работает в штатном режиме.
И все же удовлетворенных одноканальным ОМС-финансированием среди «федералов» заметно меньше, чем страдающих. Иначе зачем вице-премьер Татьяна Голикова поручила бы Минздраву подготовить поправки в правила распределения плановых объемов ОМС между федеральными медцентрами. Ведомство с поручением справилось и 2 сентября представило на общественное обсуждение проект обновленного регламента. Если документ акцептуют, согласовывать распределение и перераспределение объемов вице-премьер будет лично.
Больше данных по итогам этого исследования – в свежем номере Vademecum. Подписывайтесь!








