Вероника Скворцова не сомневается, что следующий год станет для индустрии здравоохранения прорывным: если в нынешнем году в отечественных клиниках планируется провести не менее 960 тысяч высокотехнологичных операций, то с 2018-го этот показатель преодолеет знаковую отметку в 1 млн сложных вмешательств – именно столько составляет, по оценкам министра, ежегодная потребность всероссийской пациентской аудитории в ВМП. Порадоваться безусловному росту доступности высокотехнологичной медпомощи нужно, но обольщаться, пожалуй, не стоит: все эти годы положительная операционная динамика поддерживалась главным образом увеличением целевых расходов – сначала только федерального бюджета, а затем и бюджета ФФОМС. Удастся ли обслуживать актуальный спрос на высокие медицинские технологии с учетом инфляции и роста финансовой нагрузки на систему ОМС? Vademecum попытался найти ответ на этот вопрос, проследив, с чего начинался и к чему пришел институт ВМП.
ПОШЛИ НА ТРИ БУКВЫ
Термин «дорогостоящая медицинская помощь», описывающий сложные и капиталоемкие виды лечения, впервые появился в нормативных актах еще в начале 90-х годов. «ВМП была собрана в сегмент для того, чтобы сохранить финансирование федеральных медцентров, которые невозможно было встроить в формирующуюся систему ОМС. Вход в этот сегмент даже усложнили, введя для оказания ВМП особое лицензирование», – вспоминает директор одной из федеральных клиник. Президентским указом №1137 от 26 сентября 1992 года «О мерах по развитию здравоохранения в Российской Федерации» оказание высокотехнологичных медуслуг получило целевое финансирование из бюджета страны, затем был прописан порядок финансирования дорогостоящей медпомощи. Но тогда на полноценную организацию ВМП не хватило ресурсов.
Первый регламент маршрутизации, а также перечни видов помощи и способных ее оказывать медорганизаций появились только в 1998 году. ВМП сначала доверили 51 учреждению – 35 больницам Минздрава и 16 клиникам РАМН. Через несколько лет общее количество федеральных ВМП-операторов выросло до 80 клиник. Однако большинство из них, если не все, оказавшись в условиях жесткого недофинансирования, принять на себя ношу ВМП не торопились.
Эксперты РАМН, сопоставившие в 2004 году возможности федерального бюджета и потребности клиник, пришли к неутешительным выводам: руководители клиник изо всех сил стараются не выходить за пределы утвержденного плана ВМП, а то и провести таких операций поменьше, что же касается господдержки сегмента, то его финансирование в 2,3 раза ниже, чем требуется. «В результате клиники должны либо перекладывать часть расходов на пациентов, либо снижать эффективность использования имеющегося коечного фонда. На практике имеет место и то и другое. Среднегодовая занятость койки в федеральных клиниках меньше, чем в среднем по стране, а выделяемые бюджетные средства фактически «размазываются» на всех пациентов, и с большинства из них требуют дополнительной оплаты», – констатировали специалисты ЦНИИОИЗ Минздрава, опубликовавшие в журнале «Менеджер здравоохранения» в 2006 году посвященное сегменту исследование.
Наконец, темой ВМП заинтересовался Владимир Путин. «Я упомянул о высокотехнологичной помощи – ее получают только 10% нуждающихся. Это абсолютно недопустимо, и, конечно, в ближайшее время мы должны эти показатели увеличить в разы. В проекте федерального бюджета на 2006 год правительство уже предусмотрело финансирование этих мероприятий в полном объеме», – заявил президент в октябре 2005-го и с тех пор успел не раз напомнить подчиненным о настоятельной необходимости сделать высокие медицинские технологии широкодоступными.
Создание сегмента ВМП было вписано в нацпроект «Здоровье». Для разумного распределения госзаданий, разработки новых высокотехнологичных методов лечения, управления профильным госимуществом и других прикладных функций было срочно организовано федеральное агентство «Росмедтехнологии», которое возглавил академик Иван Дедов. Тогда же, в 2006 году, было решено построить сеть центров ВМП, специализирующихся на трех профилях: сердечно-сосудистой хирургии, травматологии и ортопедии, нейрохирургии. Агентство, правда, уже через два года, в ходе очередной административной реформы, было упразднено, но всероссийская медицинская стройка началась. Большинство объектов вводились в эксплуатацию с опозданием, а возведение двух центров и вовсе остановили. В результате к 2013 году потребовавшая совокупно 77 млрд рублей инвестиций сеть из 12 центров высоких медицинских технологий была запущена и смогла взять на себя около 16% от общего объема необходимой стране ВМП, или более 52,5 тысячи операций.

Фото: Оксана Добровольская
Благодаря нацпроекту «Здоровье» укрепилась и материально-техническая база уже действовавших федеральных клиник, подведомственных Минздраву, ФМБА и РАМН, – в 2008-2009 годах на оснащение их медоборудованием было потрачено 12,8 млрд рублей. К тому времени многие виды ВМП освоили и региональные клиники: уже в 2010 году на 112 федеральных медцентров приходилось 122 лицензированные больницы областного ведения. Но основной пациентский и денежный поток все равно принимали «федералы», напрямую получавшие средства на ВМП из бюджета страны. Медицинские операторы в регионах довольствовались малым – средствами из региональных бюджетов, к которым затем добавлялись федеральные субсидии. Погружение растиражированных методов ВМП в систему ОМС должно было стать тем самым спасательным кругом, который позволил бы оказывающим такие медуслуги региональным клиникам остаться на плаву.
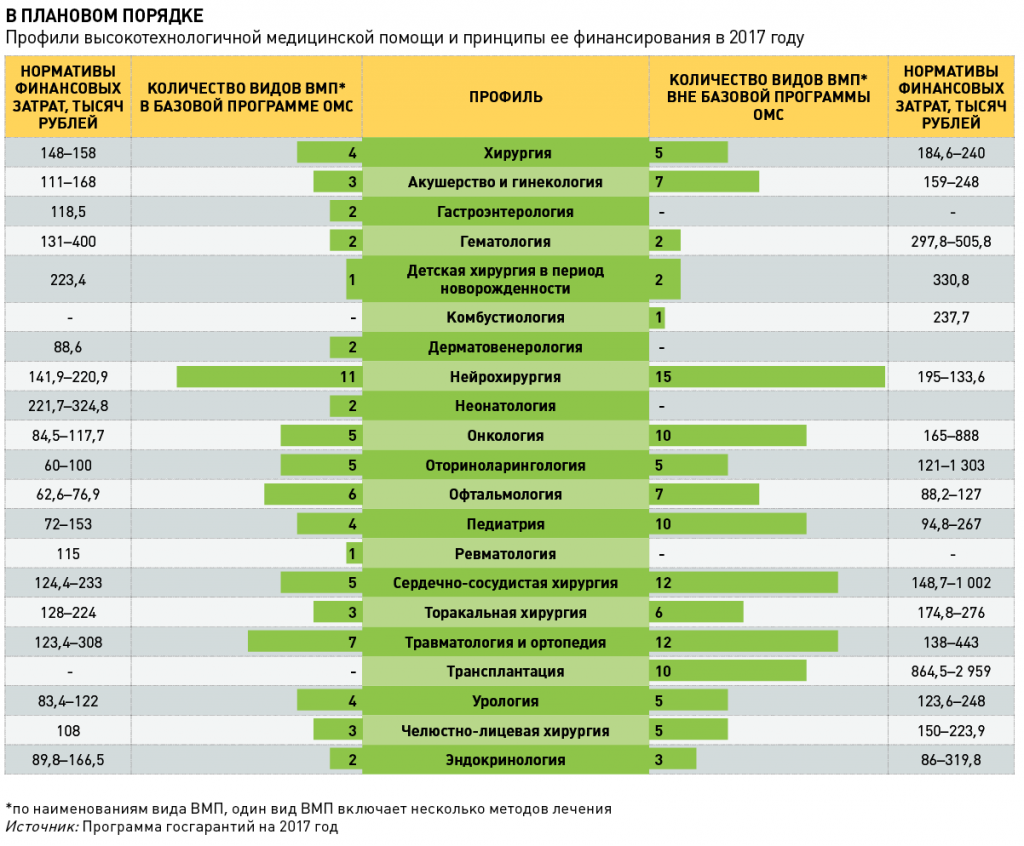
ВМП, включенная в базовую программу ОМС
В то время большинство методов ВМП, хоть и применялись практически по всей стране, но из-за своего высокотехнологичного статуса не могли финансироваться за счет средств ОМС, говорит заместитель генерального директора ФГБУ «Центр экспертизы и контроля качества медицинской помощи» Инна Железнякова: «В такой ситуации клиники вынуждены были искать выход – где-то на ВМП выделялись деньги из регионального бюджета, где-то искажали статистику и брали деньги на эту высокотехнологичную помощь из бюджета ОМС, а где-то боялись нарушать закон и попросту отказывались от ВМП. Именно погружение предоставило региональным клиникам законный способ за счет ОМС делать высокотехнологичные операции».
ВМП, не включенная в базовую программу ОМС
ПОДКИНУЛИ ПЕРЕВОДНОГО
О планах перевода наиболее распространенных видов ВМП на одноканальное финансирование впервые стало известно в 2013 году. Посовещавшись с главными внештатными специалистами, Минздрав решил часть видов ВМП причислить к специализированной медпомощи, а часть сохранить в высокотехнологичном статусе, но перевести на финансирование из бюджета ФФОМС. В 2014 году в страховую систему погрузились первые 459 методов ВМП, а к 2015-му, по планам Минздрава, в базовой программе ОМС должны были оказаться все 1 466 высокотехнологичных методов лечения. Инициатива полного погружения вызвала в отрасли панику – операторы рынка медуслуг вполне обоснованно посчитали, что ФФОМСу попросту не хватит денег.
Как позже выяснилось, формируя перечень погружаемых в ОМС видов ВМП, Минздрав допустил ряд терминологических ляпов, обернувшихся некорректными подсчетами. Не все сразу поняли, что цифры в графе «норматив финансовых затрат на единицу объема предоставления медицинской помощи» в программе госгарантий вовсе не оценка расходов на «законченный случай лечения заболевания, включенного в соответствующую группу». Промах нормотворцев подметил ведущий научный сотрудник ЦНИИОИЗ Владимир Перхов, более 10 лет занимающийся тематикой ВМП. Из-за невнятных, мягко говоря, нормативных формулировок в 2014 году вместо планируемых Минздравом 542 тысяч человек высокотехнологичную помощь получили 705 тысяч пациентов, то есть годовой план был перевыполнен на 30%, а годовой прирост объемов оказания ВМП составил 28%. Таких убедительных побед за всю историю планирования ВМП по госзаданию, то есть начиная с 2006 года, еще не наблюдалось. Причина взрывного роста показателей оказалась банальной – медучреждения отчитывались не о пролеченных в ходе законченного случая госпитализации больных, а о выполненных вмешательствах, в том числе за выполнение более одного вмешательства, за оказание более одного вида ВМП за один случай госпитализации. «В результате в публичные отчеты попали искаженные в сторону завышения данные об объемах оказанной ВМП», – говорит Владимир Перхов.
Система оказания ВМП в 2013–2015 годах, тысяч госпитализаций*
Лукавая отчетность и связанные с ней недостоверные планы – полбеды. Отрезвев, госзадания можно и скорректировать. Сбылись опасения представителей федеральных медцентров, предрекавших обострение конкуренции с коллегами из региональных клиник за объемы растиражированных методов ВМП. Правда, Минздрав на разыгравшийся аппетит операторов рынка ВМП отреагировал мгновенно, утвердив дополнительные ассигнования в 45 млрд рублей до 2018 года – на оказание «медпомощи в рамках клинической апробации», не включенной в программу госгарантий. Кроме того, были отброшены – во всяком случае, в краткосрочной перспективе – планы полного перевода ВМП на одноканальное финансирование. В 2016 году в базовую программу ОМС были включены еще 54 метода ВМП, а в 2017-м – всего четыре. Федеральные клиники, впрочем, чувствуют себя относительно комфортно. В 2016 году, по данным Минздрава, им досталось около 70% объема ВМП, не включенной в базовую программу госгарантий, и 21% – из перечня, оплачиваемого по ОМС.
БЮДЖЕТНОЕ ПРАВИЛИ
«Мы учли все необходимые объемы финансирования в бюджете на 2017–2019 годы, и хотелось бы отметить, что они предусматривают дальнейшее увеличение объемов высокотехнологичной помощи. На будущий год это уже более 960 тысяч человек, из которых 450 тысяч будут пролечены в федеральных центрах», – рапортовала министр здравоохранения Вероника Скворцова в ноябре прошлого года. А в декабре на заседании в Кремле она пообещала, что с 2018 года система выйдет на годовую мощность более 1 млн случаев оказания ВМП: «То есть впервые за последнюю нашу историю мы фактически будем удовлетворять ежегодную потребность населения в высокотехнологичной помощи».
Каких ресурсов потребует этот исторический рекорд? Для корректного ответа на этот вопрос придется скрупулезно подсчитать, сколько тратится на предоставление всех видов ВМП в настоящее время. По данным ФФОМС, в 2016 году на обеспечение погруженной в страховую систему ВМП фондом был потрачен 61 млрд рублей. Выяснить все источники и достоверный объем затрат на ВМП, не включенную в базовую программу ОМС, оказалось неожиданно трудно. С 2016 года в бюджете ФФОМС имеется специальная статья, предусматривающая эти расходы. Но это лишь те средства, что запланированы на эти цели фондом, пояснила Vademecum начальник Управления модернизации системы ОМС Ольга Царева. Параллельно средства на оплату этого вида высокотехнологичных медуслуг поступают из региональных и федерального бюджетов.
В Минздраве отказались уточнить параметры этих денежных потоков, назвав лишь плановые совокупные объемы финансирования ВМП, не включенной в базовую программу ОМС – 121,3 млрд рублей в 2016 году. В бюджете ФФОМС на те же цели было запланировано 96,7 млрд рублей. Соответственно, дополнительные вливания, по плану, могли составить 24,6 млрд рублей. По факту, отмечают в Счетной палате, ФФОМС потратил на эти цели 94,4 млрд рублей, которых должно было хватить на оказание ВМП 340 тысячам человек.
У Минздрава другие данные: в общей сложности ВМП, не включенную в базовую программу ОМС, получили 511,3 тысячи пациентов. Если предположить, что в среднем затраты на один случай высокотехнологичного лечения составляли 277 тысяч рублей, то совокупный объем фактических затрат на ВМП, не входящую в базу госгарантий, в 2016 году мог достичь почти 142 млрд рублей. Если довериться этим расчетам, совокупные расходы бюджетов всех уровней на 947,2 тысячи случаев оказания населению России ВМП в 2016 году должны были составить около 203 млрд рублей.
Соответственно, на обеспечение высокотехнологичной помощью 1 млн человек потребуется еще как минимум 11 млрд рублей (при условии, что ФФОМС не только сохранит, но и увеличит фиксированный объем затрат на ВМП, распределяемую госзаданием, а также сохранится бюджетная часть финансирования и увеличатся расходы на ВМП, погруженную в ОМС). Впрочем, в Счетной палате уже в прошлом году обнаружили сокращение «фикса» на ВМП: плановую высокотехнологичную медпомощь не получили 5 тысяч человек, а расходы были урезаны на 1,57 млрд рублей. Еще 600 млн рублей субсидий на оказание ВМП так и не дошли до региональных клиник.
Нажмите, чтобы увеличить
Расходы на региональное здравоохранение, включая затраты ТФОМСов, в 2016 году сократились на 1,4%, добавляют аналитики РАНХиГС. Способность бюджета ФФОМС вынести дальнейшее погружение, в какой бы конфигурации оно ни происходило, давно беспокоит как операторов системы, так и наблюдателей. Расходы на ВМП в целом ежегодно увеличиваются на 20%, а количество операций за последние 10 лет выросло более чем в 15 раз. Деньги на ВМП фонд ищет самостоятельно, оптимизируя расходы на другие виды помощи. И это в конечном счете отражается на балансе бюджета ФФОМС: в 2015 году дефицит достиг 65,3 млрд рублей, в 2016-м вместо планового дефицита на уровне 26,8 млрд рублей образовался профицит – 66,8 млрд рублей, поскольку расходная часть бюджета ФФОМС внезапно сократилась на 93,6 млрд рублей. Так, во всяком случае, написано в принятых 19 декабря 2016 года поправках к закону о бюджете ФФОМС-2016.
К арифметическим парадоксам добавляются процедурные недоразумения. С 1 января 2017 года действует упрощенная схема оплаты ВМП, не включенной в базовую программу ОМС. Теперь она напрямую финансируется ФФОМС, но госзадание при этом формирует Минздрав. По мнению Владимира Перхова, такой механизм «разрывает управленческий цикл»: «Ответственность Минздрава за обеспечение доступности для населения ресурсоемких и эффективных методов диагностики и лечения размывается, а ФФОМС при этом ограничивается бухгалтерскими функциями». Помимо прочего, действующей сегодня модели, добавляет эксперт, недостает механизма жесткого контроля за планированием объемов ВМП с учетом медико-демографических показателей субъектов РФ и выравнивания регионов по уровню обеспеченности ВМП.
Остается непрозрачной схема распределения объемов медпомощи и, соответственно, финансов между клиниками. Никакой формулы не существует, хотя есть критерии – статистика заболеваемости населения, мощность медучреждений, данные о ВМП за прошлый год. «Стандартная ситуация, когда одни клиники запрашивают неадекватные объемы случаев – гораздо больше, чем положено по программе госгарантий, а другие просят столько, сколько нужно, – рассказывает источник Vademecum в одном из территориальных фондов ОМС. – Но пропорционально распределить объемы уже не получится, тем более что ВМП – услуга дорогостоящая, и всегда есть финансовые ограничения. Поэтому территориальной комиссии все равно придется принимать субъективное решение, правда, и границы субъективности бывают разными».