Ревматические заболевания, которыми в России, по экспертным оценкам, поражены примерно 20 млн человек, странным образом затерялись в тени прочих высокозатратных профилей. Ревматология, вполне сравнимая по эпидемиологическим и социально-экономическим параметрам, например, с онкологией, из мейнстрима государственной заботы почему-то выпала. В результате направление осталось без единой системы финансирования, достаточного кадрового наполнения, инфраструктуры, а многочисленная пациентская аудитория – без современной диагностической и терапевтической помощи. Vademecum оценил актуальное состояние и перспективы модернизации отечественной ревматологической службы.
В группу ревматических заболеваний (РЗ) входит около 150 различных нозологий – от широко распространенных остеоартроза и ревматоидного артрита (РА) до относительно редкой системной красной волчанки. Но основа у всех РЗ одна – системное хроническое воспаление суставов и соединительной ткани, сопряженное с болевым синдромом, снижением активности, инвалидизацией больных трудоспособного возраста. По данным НИИ ревматологии (НИИР) им. В.А. Насоновой, около половины пациентов получают инвалидность I и II группы в течение первых трех лет с момента постановки ревматологического диагноза, а за 10 лет не получающие корректного лечения пациенты становятся инвалидами в 90% случаев.
При этом «дебют» заболевания у взрослых может приходиться на 20–30 лет, а средний возраст ревматологических пациентов с инвалидностью в России фиксируется на отметке 48 лет. И хотя сами по себе РЗ, точнее группа болезней костно-мышечной системы и соединительной ткани (именно так эти нозологии обобщенно учитываются Росстатом), причиной смерти не являются, они однозначно могут провоцировать тяжелые последствия в виде инфаркта, инсульта, острой и хронической почечной недостаточности.
Первая и пока единственная попытка оценить социально-экономическое бремя болезни в ревматологии предпринималась ВШЭ в 2011 году, но только для двух нозологий – РА и анкилозирующего спондилита (АС, болезнь Бехтерева). Совокупное бремя по РА тогда составило 8 млрд рублей в год, из них прямые медицинские издержки (расходы на лекарства и медпомощь) – 1,3 млрд рублей. Общую нагрузку по АС исследователи оценили в 2,9 млрд рублей, включая 367 млн рублей прямых медицинских расходов. Авторы исследования однозначно указывают на то, что основные – более 80% – экономические потери, связанные с этими заболеваниями, вызваны временной нетрудоспособностью или инвалидизацей пациентов.
НОЗОЛОГИЧЕСКИЙ ПОРТЕРТ
Наиболее распространенные ревматические заболевания









Достоверной и детализированной статистики по профилю «ревматология» в России нет. Опрошенные Vademecum ревматологи сходятся во мнении, что в стране сегодня может быть около 20 млн профильных пациентов.
Наиболее точное эпидемиологическое исследование в 2018 году проводили сотрудники НИИР, опросившие более 76 тысяч взрослых жителей 12 регионов с целью выявления распространенности основных РЗ. Полученные таким образом сведения по заболеваемости оказались кратно больше цифр Минздрава, например, по РА – в 2,5 раза, по остеоартрозу – в 5 раз.
Недоучет, по мнению авторов исследования, не в последнюю очередь связан с «низким уровнем обращаемости за медпомощью, во многом обусловленным отдаленностью больших территорий от специализированных центров, а также с недостаточным уровнем подготовки врачей первичного звена по проблемам ревматологии, что неизбежно приводит к серьезным дефектам диагностики и регистрации РЗ». Но обо всем по порядку.
СЕРДЦЕ ПОДСКАЗЫВАЛО
В ранние советские времена катализатором формирования специализированной службы медпомощи ревматологическим пациентам стала острая ревматическая лихорадка (ОРЛ) или, проще говоря, ревматизм – системное заболевание соединительной ткани, в первую очередь поражающее сердечно-сосудистую систему. Летальность этого заболевания, провоцируемого стрептококковой инфекцией, в конце 1920-х достигала 40%. Кроме того, ОРЛ провоцировала возникновение пороков сердца вне зависимости от возраста заболевшего. Ситуация была настолько критичной, что в 1928 году при Наркомздраве РСФСР появился Комитет по изучению ревматизма и борьбе с ним, в который вошли наиболее авторитетные представители различных медицинских профилей – терапевт Дмитрий Плетнев, нейрохирург Николай Бурденко, патологоанатом Алексей Абрикосов, педиатр Александр Кисель и другие. К 1934 году по стране работали уже 42 секции комитета, открылись 150 специализированных кабинетов и даже диспансеров, а в Москве появилась первая специализированная ревматологическая клиника.
Вскоре комитет получил всесоюзный статус, а профильные кабинеты стали открываться по всей стране, как указывал утвержденный в 1939 году тематический регламент, «в целях внесения дальнейшего углубления и плановости в дело борьбы с ревматическими заболеваниями». В послевоенные годы борьба с ревматизмом с подачи создателя советской школы ревматологов академика Анатолия Нестерова провозглашается задачей государственной важности – в 1948 году по этому поводу принимается специальный приказ Минздрава СССР. Главенствующая в те годы концепция, учитывающая высокую частоту сердечно-сосудистых осложнений РЗ, на протяжении почти 30 последующих лет обязывала ревматологическую службу заниматься как пациентами с ревматизмом, так и кардиологическими больными.
В 1958 году был принят еще один основополагающий для направления документ – приказ Минздрава СССР №582, описывающий штатные нормативы и прочее наполнение организованных в крупных городах страны кардиоревматических центров (один на 200–400 тысяч населения), которые должны были контролировать работу профильных кабинетов и диспансеров на своих территориях. Головным учреждением службы стал Московский НИИ ревматизма. К концу 70-х в стране работали 11 кардиоревматологических диспансеров, 124 центра, 2,8 тысячи кабинетов, коечный фонд профильных клиник превышал 50 тысяч мест. Правда, именно в тот момент, когда служба обзавелась мощнейшей всесоюзной инфраструктурой, ее было решено разделить – на ревматологическую и кардиологическую.
«Ревматические заболевания системны, а значит, поражают весь организм. В 40–50-е годы была актуальна проблема стрептококковой инфекции из-за низкого уровня жизни и скученности населения. Один человек заболевал ангиной, и сразу болели все вокруг. Отсюда высокая частота связанного со стрептококком иммуновоспалительного заболевания – острой ревматической лихорадки. При этой болезни воспаление в суставах, как правило, проходит довольно быстро и не трансформируется в хронический артрит, но воспаление в тканях сердца часто приводит к деформации сердечных клапанов и возникновению пороков. Проблема в те времена была огромной, поэтому столько усилий было вложено в организацию службы. Когда же стали широко применяться антибиотики, заболеваемость снизилась. Кроме того, стало очевидно, что ревматические заболевания не ограничиваются ревматизмом, а включают еще и ревматоидный артрит, болезнь Бехтерева и другие. Так в советской медицинской службе появились два направления – ревматология и кардиология», – объясняет логику исторического разворота главный ревматолог Московской области Дмитрий Каратеев.
В конце 80-х, а уж тем более в 90-х ревматологическая служба, как и многие другие медицинские институты страны, стала рушиться. Всего за пять лет количество ревматологических кабинетов сократилось на треть, а профильные центры и отделения были упразднены, не говоря уже о том, что нормативно-правовая база направления утратила силу. Восстановлением службы из руин занялась глава Института ревматологии РАМН академик Валентина Насонова – по ее инициативе при Минздраве появилась профильная коллегия и был издан ведомственный приказ №202 «О совершенствовании медпомощи больным ревматическими заболеваниями». В книге «Ревматология. Национальное руководство» этот документ характеризуется как «несовершенный, но сохранивший» госсистему службы и ее региональную сеть – 1,6 тысячи кабинетов и 150 стационарных отделений. К началу 2000-х в стране работали 1,9 тысячи профильных специалистов, и хотя впоследствии их число неумолимо сокращалось, ревматологическая дисциплина выжила.
В 2006 году пациенты с РЗ, получившие инвалидность, смогли претендовать на получение некоторых препаратов через систему дополнительного лекарственного обеспечения (ДЛО). Правда, в самый первый перечень входили лишь несколько подходящих этой аудитории лекарств из группы «прочие противовоспалительные средства» (хлорохин и сульфасалазин) и «средства для лечения подагры» (аллопуринол). В 2007 году, после финансового коллапса в системе ДЛО (выделенные на весь 2006 год 29,09 млрд рублей закончились в июле), «льгота» перекочевала в Программу обеспечения необходимыми лекарственными средствами (ОНЛС), а расходы по ее обеспечению частично возложены на региональные бюджеты.
К тому моменту в России уже более пяти лет был зарегистрирован первый в мире генно-инженерный биопрепарат (ГИБП) Ремикейд (инфликсимаб) от MSD, предназначенный для лечения ревматоидного артрита. Несмотря на всю свою перспективность, Ремикейд в периметр ДЛО не попал, а по программе ОНЛС в силу дороговизны закупался мало. По оценкам НИИР, в среднем терапию ГИБП в то время получали лишь 2,79% пациентов с РА. Лекарственный дорогостой тогда был выделен в госпрограмму «Семь нозологий», среди которых ревматических заболеваний, увы, не оказалось.
«Варианты интеграции генно-инженерной терапии в клиническую практику прорабатывались в НИИ ревматологии им. В.А. Насоновой в Москве – это была тема постоянного обсуждения. Решили развивать сеть генно-инженерных кабинетов – создали тематическое положение, определили номенклатуру, описали оснащение. Сделали апгрейд Порядка оказания медпомощи по профилю «ревматология», таким образом удалось довольно быстро регламентировать направление на уровне законодательства. Без этого ничего не смогли бы сделать дальше», – описывает трудный путь методики бывший главный ревматолог Приморского края, основатель Клиники профессора Дубикова Александр Дубиков, прежде всего имея в виду приказ Минздравсоцразвития РФ №315н от 4 мая 2010 года.
Именно в этом документе был впервые описан кабинет терапии ГИБП, где подразумевалось оказание «специализированной, в том числе высокотехнологичной, медпомощи». Последнее уточнение стало критически важным, так как предопределило перспективу более широкого применения ГИБП – теперь организаторам здравоохранения на местах, желающим организовать такое лечение, было на что ссылаться. Что, впрочем, еще не гарантировало выделение финансирования.
ГИБП-ГИБП-УРА
Обеспечение медпомощью и лекарствами пациентов с ревматическими заболеваниями сегодня финансируется из трех источников – за счет федеральных и региональных субсидий, а также средств системы ОМС. На федеральную лекарственную льготу могут претендовать профильные пациенты с инвалидностью, на региональную – без нее, но при условии попадания в специальный регистр. Однако все не так просто.
Региональные власти в случаях амбулаторного лечения таких пациентов руководствуются постановлением Правительства РФ №890 от 1994 года, предполагающего льготное лекобеспечение пациентов всего с четырьмя ревматологическими диагнозами – «ревматизм», «ревматоидный артрит», «системная (острая) красная волчанка», «болезнь Бехтерева». Но и этот бесконечно ущербный и устаревший список везде применяется по-разному. «Например, диагноза «ревматизм» в ныне действующей классификации МКБ-10 нет, но в каких-то регионах соглашаются трактовать его как ревматическую лихорадку, в каких-то – только как острую ревматическую лихорадку.
Нет в современной классификации и «болезни Бехтерева» – сейчас так называют анкилозирующий спондилоартрит, но пациент, например, с недифференцированным спондилитом получить лекарства уже не сможет. Во многих регионах России пациентам с ревматической лихорадкой, ювенильным ревматоидным артритом, системной красной волчанкой или спондилоартритом вовсе отказывают в предоставлении льготных лекарств в амбулаторных условиях», – объясняет практику правоприменения ПП №890 член президиума Российской ревматологической ассоциации «Надежда» Полина Пчельникова.
Тот же регламент, в силу своей «антикварности», не учитывает ни существования ГИБП, ни тем более таргетных синтетических препаратов, обязуя обеспечивать региональных льготников с указанными диагнозами «цитостатиками». И здесь в разных регионах терминология из ПП №890 трактуется неодинаково. Чтобы получать адекватную терапию, пациентам в большинстве регионов приходится оформлять инвалидность, открывающую доступ к федеральной льготе.
РРА «Надежда» и БФ «Возрождение» получили разъяснительное письмо Минздрава о том, что пациенты вправе претендовать на все препараты из соответствующего приложения территориальной программы госгарантий. Регионам рекомендовано руководствоваться этой нормой, замечает Пчельникова, но данная рекомендация Минздрава России пока не является обязательной.
Патовую ситуацию мог бы исправить законопроект о создании федерального регистра льготников, прошедший в июне 2020 года второе чтение в Госдуме. Документ предусматривает, что в отношении федеральных льготников, в том числе со статусом инвалидности, не будет ограничения в виде перечня ОНЛС. То есть они смогут получать все лекарства, включенные в перечень ЖНВЛП. Правда, подобный маневр в отношении региональной льготы авторы законопроекта вновь ограничивают группировкой пациентов, копирующей реликтовое ПП №890, так что пока говорить о реальном расширении доступности адекватной терапии тоже не приходится.
Приемы и лечение в дневном и круглосуточном стационарах (введение подкожных и внутривенных инъекций и наблюдение) финансируются по ОМС. С 2016 года по профилю «ревматология» разработаны клинико-статистические группы (КСГ), включающие и генно-инженерную терапию. В ФФОМС на запрос, в скольких регионах КСГ внедрены в ревматологическую практику, не ответили, однако проведенный Аналитическим центром Vademecum мониторинг терпрограмм показывает, что не менее чем в 29 регионах КСГ уже точно применяются.
Насколько это увеличило доступность тех же дорогостоящих ГИБП, сказать трудно. В 2016 году ведущий научный сотрудник Лаборатории оценки технологий здравоохранения РАНХиГС Мария Сура, проанализировав профильные КСГ, отмечала, что использование ГИБП ими никак не регулируется, а «низкие коэффициенты относительной затратоемкости, установленные для заболеваний, требующих назначения ГИБП, затрудняют назначение этих препаратов». Исследователь предлагала рассмотреть выделение в стандартных КСГ подгрупп – как раз для случаев госпитализации, требующих назначения ГИБП.
Уже в 2018 году ФФОМС действительно выделил КСГ «Лечение с применением генно-инженерных биологических препаратов и селективных иммунодепрессантов», рекомендовав определять количество случаев госпитализации одного пациента в соответствии с инструкцией к препарату и клиническими рекомендациями. Однако эта КСГ ориентирована не только на ревматологических больных, но и на пациентов с другими аутоиммунными заболеваниями (бронхиальная астма, болезнь Крона, язвенный колит). А вопрос Vademecum о глубине детализации КСГ и наличии подгрупп для ревматологии в ФФОМС также оставили без ответа.
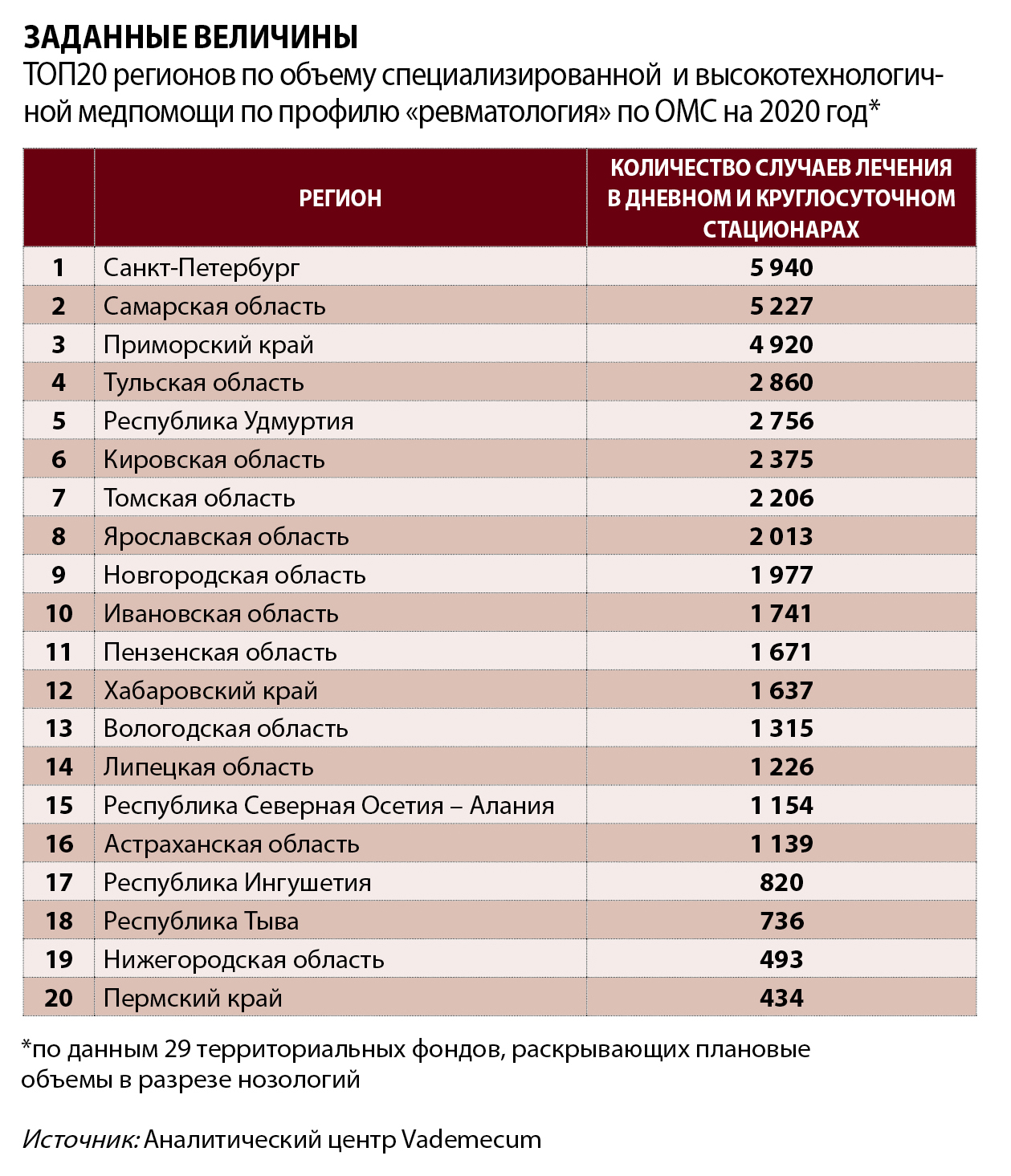
В ряде терпрограмм можно найти сведения об объемах госзадания, выделенного прицельно на ревматологию. По данным Vademecum, в 29 регионах (Москва и Московская область в этот список не входят) в 2020 году запланировано 43,4 тысячи случаев лечения, из них 35,9 тысячи – в круглосуточном стационаре. Много это или мало?
Подсчитать можно только грубо. Возьмем в расчет упомянутый выше «стационарный» ГИБП инфликсимаб. Первый годовой курс лечения одного пациента с ревматоидным артритом потребует восемь госпитализаций. Соответственно, плановых объемов попавших в выборку регионов хватит на лечение 4,5 тысячи пациентов.
«Сегодня расходы на лечение покрываются в основном федеральными средствами и средствами системы ОМС, локальных программ почти нет, так как у большинства регионов попросту нет на это денег. Соответственно, пациенты набираются исходя из доступного объема финансирования, а не из фактической потребности, установить которую мешает дефицит специалистов в первичном звене, то есть терапию в большинстве случаев получают те, кому уже было назначено лечение», – констатирует главный врач EMC, бывший главный ревматолог Москвы Евгений Жиляев.
ГИБП применяются при недостаточной эффективности других, менее дорогостоящих базисных препаратов, частота назначения ГИБП может условно использоваться как показатель доступности современных методов лечения. Например, в Италии и Франции препараты группы ингибиторов фактора некроза опухоли альфа применяются для 24% профильных пациентов, в Великобритании этот показатель составляет 15%.

«В некоторых странах Европы, судя по научным публикациям, при определенных заболеваниях доля пациентов на ГИБП может достигать 40%. У нас даже в крупных центрах – 20%, а в целом по региону порядка 5%. Это связано не с тем, что случаи более легкие или россияне меньше болеют, нет. И биологическая терапия в принципе доступна – есть несколько источников финансирования для лекарственного обеспечения. Проблема в том, что ревматологическая помощь у нас недостаточно развита – во многих районах нет специалистов. Мы активно работаем над этой проблемой, привлекаем молодых врачей к нашей специальности, но необходима специальная программа по развитию ревматологической службы», – поясняет Дмитрий Каратеев.
Его коллега, бывший главный ревматолог одного из регионов, говорит, что средняя потребность в ГИБП в мире оценивается в 20–30%. «Конечно, в России есть субъекты, где финансирование за счет системы ОМС крайне скудное – например, 16 случаев лечения на год, а это годовой курс лечения для одного пациента ритуксимабом в стационаре, – поясняет он. – И в то же время надо помнить, что ГИБП назначаются в соответствии с гайдлайнами на определенном этапе развития заболевания и имеют ряд побочных эффектов. Резко увеличить сейчас закупки, наверное, можно, но нужно четко просчитывать, кому и в каком объеме действительно нужны ГИБП, иначе никакого бюджета на это не хватит».
ПРЕДЛОЖЕНИЕ ОБЯЗЫВАЕТ
Не менее острая, чем финансирование, проблема – кадровый дефицит. Сегодня, по данным Минздрава, в российских клиниках работают 1,57 тысячи врачей-ревматологов, что в перерасчете на 10 тысяч населения – 0,11 специалиста. Для сравнения: во Франции, где, по данным сервиса Statista, практикуют 1,6 тысячи ревматологов, этот показатель достигает 0,23, тогда как в США работают около 5 тысяч ревматологов, или 0,15 на 10 тысяч населения. По прогнозам American College of Rheumatology, к 2030 году из-за старения населения стране будут нужны уже более 8 тысяч профильных специалистов, но по той же причине (выход врачей на пенсию и отсутствие пополнения) полноценно работать смогут чуть более 3 тысяч ревматологов.
Впрочем, в России причина обострения кадрового дефицита в сегменте тоже скорее финансовая, чем демографическая, подтверждают опрошенные Vademecum эксперты, указывающие, во-первых, на не соответствующий требуемой квалификации уровень зарплат, во-вторых, на скудность вложений в качественные диагностику и лечение.
«По всей стране прошла оптимизация, в результате которой количество ревматологов «на земле», то есть в амбулаторной сети, только в Москве сократилось в три раза. Это следствие подушевого финансирования. От руководителя поликлиники требуется рентабельность – побольше прикрепить населения, а медпомощи оказывать меньше. Любой узкий специалист, тем более ревматолог, – это новые анализы и исследования. Нет специалистов, нет и расходов», – поясняет Евгений Жиляев из EMC.
Действительно, по данным Минздрава, ревматологическая служба в 38 регионах представлена не более чем десятью врачами. И если полное отсутствие специалистов, скажем, на Чукотке еще можно как-то объяснить, то кадровое наполнение служб в таких немаленьких регионах, как Калининградская, Новгородская, Липецкая, Орловская и еще в ряде областей, выглядит удручающе провальным.
В отсутствие профильных специалистов и инфраструктуры ревматологическими больными зачастую занимаются врачи общей практики и травматологи-ортопеды, чьих компетенций и инструментария для адекватной работы с профильной аудиторией явно недостаточно.
Например, в Кировской области объемы ОМС по ревматологии выделялись клинике, которая лечила ревматологических больных только введением протеза синовиальной жидкости, без какой-либо лекарственной терапии. Не хватает на местах и иммунологических лабораторий, а, например, у рентгенологов – знаний, как распознать ревматическую патологию на снимке.
Проблемы с диагностикой не дают возможности выявить всех нуждающихся в помощи пациентов и сформулировать соответствующие заявки на закупки и объемы финансирования, не говоря уже о ранней диагностике и попадании в так называемое окно возможностей – первые три месяца лечения, когда, например, при ревматоидном артрите есть шансы добиться стойкой ремиссии.
По словам ведущего научного сотрудника первого терапевтического отделения МОНИКИ им. М.Ф. Владимирского Елены Лучихиной, к ревматологу пациент может попасть далеко не сразу, нередко через несколько месяцев и даже лет после появления первых симптомов болезни.
«Не все пациенты сразу придают значение болевому синдрому. Болит спина – радикулит, с ним обращаются к терапевту или неврологу, получают диагноз «остеохондроз» и нестероидные обезболивающие. А дальше человек лечит себя сам. У меня в практике был пациент, который попал на специализированное лечение болезни Бехтерева только через 20 лет после первых ее проявлений. Он работает крановщиком, и ему нужно, чтобы двигалась шея. Вот когда она перестала двигаться, он дошел до нас».
На фоне этих, годами не решающихся проблем врачи-ревматологи уходят в частную практику. Но и здесь поле для маневра ограниченное. С учетом высокой стоимости терапии, а годовой курс лечения может обходиться в 400 тысяч – 1 млн рублей, пациентов у коммерческих операторов немного. Большинство больных могут позволить себе только диагностику и амбулаторное лечение. Терапию ГИБП частники – как лидеры рынка, например, ГК «Медси», так и монопрофильные игроки вроде Клиники профессора Дубикова во Владивостоке или Медицинского центра №1 в Курске – пытаются обеспечить за счет ОМС. «Все мы знаем, что компенсацию средств из системы ОМС порой приходится ждать по три-четыре месяца. Для государственных медучреждений это, может быть, и не проблема, а для нас – существенное ограничение: нужно закупать препараты, в долг нам их никто не даст. В итоге мы взяли на лечение ГИБП всего двух человек – просто проверить, как это будет работать», – рассказывает Александр Дубиков.
Есть планы работы в ОМС по профилю «ревматология» и у ГК «МедИнвестГрупп» Виктора Харитонина. По информации Vademecum, лечение ревматических заболеваний станет одним из направлений в центрах лекарственной терапии «МедТехнолоджи», открытие которых сегодня планируется инвестором в разных регионах страны.